Un Editorial con formato de revisión acerca de la Taquicardia ventricular en ausencia de cardiopatía estructural fue publicado en Heart de diciembre pasado*.
El propósito de los autores fue determinar los mecanismos de taquicardia ventricular, reconocer los principales tipos de taquicardia ventricular idiopática y reconocer las diferencias entre la taquicardia ventricular en pacientes con síndromes de arritmia hereditaria en comparación con los que presentan la arritmia aunque de otro origen.
Señalan los autores que la descripción más antigua registrada de taquicardia ventricular (TV) se acredita a Sir Thomas Lewis en 1909.
La TV se define como un ritmo que se origina en los ventrículos ≥3 latidos de duración, con una frecuencia cardíaca de ≥100 latidos / minuto.
A menudo se asocia con enfermedad cardíaca estructural (SHD, por sus siglas en inglés), a partir de cualquier proceso de enfermedad que afecte al miocardio ventricular, incluido el infarto de miocardio agudo o curado y las miocardiopatías a menudo asociadas con una reducción de la fracción de eyección ventricular y cicatriz miocárdica.
Con menos frecuencia, la TV ocurre en ausencia de SHD. Estos episodios pueden estar asociados con una anomalía electrofisiológica definida que a menudo es genética o puede ocurrir sin una anomalía eléctrica o estructural definible, en cuyo caso a menudo se les conoce como arritmias ventriculares idiopáticas (IVT por sus siglas en inglés). La detección y caracterización de la SHD subyacente y el reconocimiento del riesgo de muerte súbita cardíaca (SCD, por sus siglas en inglés) es un componente crítico del manejo.
En este artículo, fueron revisados las características sobresalientes de varios tipos de TV observadas en pacientes con corazones estructuralmente normales, incluidos algunos asociados con síndromes de arritmia hereditarios, y se brinda una descripción general de la terapia a implementar con ellos.
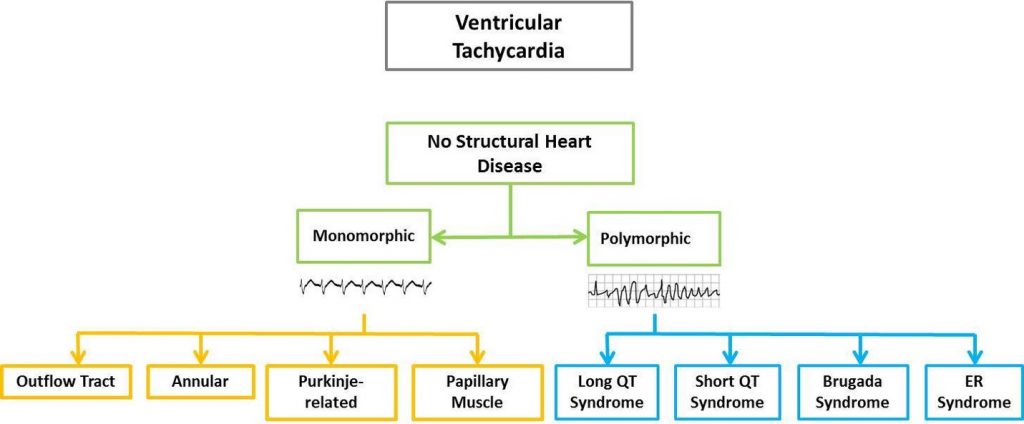
En cuanto a los tipos de taquicardia ventricular se las puede clasificar según su duración y morfología según se observa en la figura:
- ► Duración: VT es sostenida si dura ≥30s, causa síncope o compromiso hemodinámico requiriendo terapia inmediata.
- ► Morfología:
- – TV monomórfica (MMVT por sus siglas en inglés): tiene una única morfología QRS, lo que indica que la secuencia de activación ventricular es la misma de latido a latido y que hay un foco estructural de arritmia o sustrato.
- – TV pleomórfica: más de una morfología QRS distinta que ocurre durante el mismo episodio de TV; casi siempre está asociada con la TV relacionada con una cicatriz y es rara en ausencia de SHD.
- – TV polimórfica (PMVT por sus siglas en inglés): tiene una morfología de QRS que cambia continuamente, lo que indica un cambio en la secuencia de activación ventricular; se produce debido a isquemia miocárdica aguda, síndromes de QT largo congénitos y adquiridos, y en otros síndromes de arritmia. Cuando se mantiene, degenera a fibrilación ventricular (FV).
Abordan los distintos mecanismos que determinan su aparición y señalan que la TV puede surgir por uno de los tres mecanismos:
a) Reentrada, que se debe a un frente de onda circulante que gira alrededor de un obstáculo anatómico, generalmente una región de una cicatriz ventricular o una región de bloqueo de conducción funcional. Aunque el sustrato de arritmia está presente de manera estable, los episodios de TV suelen ser intermitentes, iniciados cuando un frente de onda de excitación bloquea en una dirección en la ruta de reentrada y viaja en la dirección opuesta para regresar a la región inicial de bloqueo después de que se haya recuperado, iniciando así la TV.
La reentrada es el mecanismo más común de MMVT sostenido en SHD. Aunque aparece con menos frecuencia en corazones estructuralmente normales, la reentrada que involucra fascículos del sistema de Purkinje causa una TV fascicular sensible al verapamilo. La reentrada de la onda espiral toma la forma de un frente de onda curvado circulante que puede anclarse a una región, causando MMVT, o puede serpentear a través del corazón dando lugar a PMVT o VF.
b) En ausencia de SHD, la TV a menudo se origina a partir de un foco automático. La actividad desencadenada se debe a las oscilaciones en el potencial de membrana que se producen durante la repolarización (es decir, la fase 3, llamada «desdolarizaciones tempranas», EAD) o inmediatamente después de la repolarización (es decir, durante la fase 4, llamada «desdolarización posterior tardía», DAD). Cuando una postdepolarización alcanza el umbral, se genera un nuevo potencial de acción. Si este proceso se repite, puede surgir una TV autosostenida. Los DAD pueden producirse por un factor que aumenta el calcio extracelular, incluida la estimulación simpática, la digoxina y el aumento de la frecuencia cardíaca. Los ejemplos de TV mediada por DAD incluyen la TV idiopática del tracto de salida del ventrículo derecho (RVOT) y la TV-catecolaminérgica-
c) La automatización a baja velocidad puede ser normal en el sistema de Purkinje. La automaticidad anormal surge del tejido que está parcialmente despolarizado, como el tejido dañado en una región del borde del infarto o quizás en las TV que surgen de los músculos papilares.
En cuánto a cómo reconocer una TV, subrayan que la mayoría de las TV se originan en el miocardio ventricular fuera del sistema de His-Purkinje, lo que da lugar a una morfología del QRS típicamente de más de 140 ms de ancho.
El principal desafío electrocardiográfico es distinguir la TV de taquicardia supraventricular (TSV) con aberrancia o, menos frecuentemente, conducción sobre una vía accesoria en el síndrome de Wolff-Parkinson-White.
La presencia de disociación auriculoventricular con menos «A» que «V» generalmente indica una TV con una excepción poco frecuente. Una relación auriculoventricular (AV) 1: 1 es menos útil, ya que se puede observar con la TSV o la TV con conducción 1: 1 a las aurículas.
Los algoritmos de ECG que apuntan a ayudar con esta distinción incorporan el principio común de que una desviación inicial lenta de QRS y un eje / vector QRS inusual es más probable que indiquen un origen fuera del sistema de conducción normal, y aunque son útiles, ninguno es completamente confiable.
La morfología QRS de la TV es extremadamente útil, sin embargo, al sugerir la ubicación de la salida de la TV, lo que a menudo sugiere si la SHD está presente. Es importante recordar que un frente de onda de activación alejarse de un electrodo positivo genera una desviación negativa (onda S) mientras que un frente de onda que se mueve hacia un electrodo produce una desviación positiva (onda R).
En general, la TV que tiene una onda S dominante en V1 se denomina TV similar a bloqueo de rama izquierda, lo que indica una despolarización inicial del ventrículo derecho (VD) o tabique interventricular, debajo de la ubicación de la pared torácica anterior de V1, con el vector de frente de onda alejándose de esa región. Una onda R dominante en V1 se describe como similar a un bloqueo de rama derecha, como TV, y generalmente indica un origen del ventrículo izquierdo (VI). De manera similar, un eje frontal dirigido inferencialmente (onda R en II, III, AVF) indica la activación cardíaca inicial de la cara craneal del corazón (por ejemplo, la región del tracto de salida); un eje frontal dirigido superior indica una despolarización inicial del aspecto diafragmático de los ventrículos.
La evaluación inicial puede mostrar que las presentaciones de TV varían desde arritmia asintomática observada en el examen de rutina hasta palpitaciones (las más comunes), presíncope / síncope y MSC. Otros síntomas incluyen dolor en el pecho y disnea. La TV benigna no sostenida o las extrasístoles, si son frecuentes, pueden ocasionalmente causar una disfunción ventricular deprimida, que se presenta similar a la miocardiopatía inducida por taquicardia.
Los pacientes que se presentan con TV requieren una evaluación para SHD, ya que está presente en más del 90% de los pacientes con TV sostenida.
Esto incluye la historia y el examen físico, ECG convencional (en reposo y ejercicio), ecocardiograma transtorácico y evaluación de enfermedad coronaria si tienen una probabilidad pre-test intermedia o mayor de la enfermedad.
Los síntomas graves exigen una evaluación inicial en el hospital para SHD o un síndrome de arritmia. La TV benigna en pacientes con corazones estructuralmente normales es monomórfica; la identificación de PMVT debe inducir la evaluación de la isquemia por enfermedad coronaria o un síndrome de arritmia hereditario. Además, cualquier anomalía en el ECG debe aumentar la preocupación por SHD o un síndrome de arritmia.
Aunque la ecocardiografía se obtiene más fácilmente para evaluar una posible cardiopatía, la RM tiene un papel cada vez más prominente en la evaluación de la función ventricular y la cicatriz.
En las áreas de cicatriz ventricular, el contraste de gadolinio es lento para el lavado, lo que permite la detección de la resonancia de este potencial sustrato de TV.
Cuando la SHD está ausente, lo más probable es que el diagnóstico de IVT tenga implicaciones extremadamente importantes. Lo más importante, aunque hay algunas excepciones, la IVT tiene un pronóstico excelente y la muerte súbita es rara.
Los casos raros de FV iniciada por una arritmia idiopática se han notificado en pacientes que tienen extrasístoles de acoplamiento corto (derivados del tracto de salida o el sistema de Purkinje) que interrumpen la onda T y causan una muy rápida, a menudo PMVT.
Segundo, la respuesta a la terapia predeciblemente varía con el tipo específico de IVT. La ablación con catéter es curativa para muchas TIV, proporcionando una alternativa a los fármacos antiarrítmicos.
Los autores analizan a posteriori y detalladamente los distintos tipos de TV según su origen para concluir finalmente que las formas benignas de VT en ausencia de SHD son generalmente monomorfas, tienen morfologías típicas de QRS que ayudan en el reconocimiento y se asocian con un pronóstico excelente.
La ablación con catéter es una opción excelente para muchos si se requiere tratamiento. La TV asociada con una canalopatía hereditaria es más a menudo polimórfica y está asociada con la MS a pesar de la ausencia de SHD. El diagnóstico puede ser difícil y la remisión a un especialista en arritmia a menudo está justificada.
* Killu AM, Stevenson WG. Ventricular tachycardia in the absence of structural heart disease. Heart. 2018 Dec 12. pii: heartjnl-2017-311590. doi: 10.1136/heartjnl-2017-311590. [Epub ahead of print]