Tendo em conta que:
• A causa mais comum de síncope é vasovagal (SVV), seguida de hipotensão ortostática (HO) e causas cardíacas, (1)
• O teste tilt é o estudo utilizado para o diagnóstico de SVV e HO, sendo recomendado (classe IIa, nível de evidência B) naqueles casos com suspeita de causa reflexa, HO, síndrome de taquicardia ortostática postural ou síncope psicogênica (SP) após a “avaliação inicial” (interrogatório, exame físico incluindo teste de pressão arterial ortostática e ECG de 12 derivações) não identificou a causa da síncope (“síncope inexplicada”) (1)
• Estudos epidemiológicos mostraram uma distribuição “bimodal” desse sintoma, com pico entre 15-20 anos e outro após 70, (2-4)
• A etiologia da síncope difere com a idade: a maioria dos jovens terá SVV, enquanto a HO e as causas cardíacas tendem a ser mais prevalentes em adultos mais velhos, (2, 5)
• O diagnóstico é muitas vezes desafiador em adultos mais velhos porque os pródromos tendem a ser de curta duração ou ausentes e possível amnésia para um evento de perda de consciência, que pode, portanto, mascarar seu diagnóstico como apenas um apagão. uma “queda” (3, 6, 7)
• A “síncope inexplicada” está associada a um prognóstico ruim, com aumento da mortalidade e maior morbidade cardiovascular (8),
• Torabi P. et ai. (9) propõem neste trabalho a necessidade de conhecer as causas da “síncope inexplicada” em diferentes faixas etárias e os fatores associados a um “diagnóstico final” para estabelecer abordagens diagnósticas eficazes.
Como a “idade de início” da síncope foi investigada apenas em determinadas populações (p. é um padrão bimodal de idade do “primeiro episódio” e a influência do início “precoce” (<30 anos) vs. “tardio” (≥60 anos) deste sintoma sobre as características clínicas e o “diagnóstico final”.
Após descartar causas cardíacas de síncope e causas não traumáticas de perda de consciência (por exemplo, epilepsia), 1.972 pacientes com “síncope inexplicada” foram avaliados entre 2008 e 2018 em uma unidade de síncope de um hospital terciário. Os “diagnósticos finais”, após o teste de inclinação, foram: SVV, HO, hipersensibilidade/doença do seio carotídeo (HSC/DAC), síncope complexa (2 ou mais diagnósticos), teste de inclinação não diagnóstico (TTND) e SP . Pacientes com TTND foram recomendados para avaliação adicional para descartar causas cardíacas e não cardíacas de síncope e epilepsia. Por fim, 1.928 pacientes com dados disponíveis sobre a “idade do primeiro episódio” foram incluídos na análise, comparando características clínicas e “diagnóstico final” em 3 grupos de acordo com a idade de início: “precoce” (<30 anos), 30 -59 anos e “tardio” (≥60 anos).
A primeira descoberta deste estudo foi que a “idade” do “primeiro episódio de síncope” também mostra uma distribuição “bimodal” nessa população de pacientes, com um primeiro pico aos 15 anos e o segundo, menos pronunciado, aos 70. A “idade de avaliação” teve seu pico mais alto aos 75 anos, seguido por um mais baixo aos 20.
As características clínicas e o “diagnóstico final” foram diferentes de acordo com a “idade do primeiro episódio” (precoce vs tardia). Uma frequência significativamente maior de pródromos (64% vs 26%), palpitações (41% vs 15%), SVV (59% vs 19%) e SP (4% vs 0,2%) foram observadas naqueles com um primeiro episódio “precoce”, em comparação com aqueles que o apresentaram “atrasado”. Em contraste, HO (23% vs 3%), HAC/ESC (9% vs 0,6%) e síncope complexa (26% vs 14%) foram significativamente mais frequentes naqueles com um primeiro episódio “tardio”, em comparação com aqueles quem o tiveram “cedo”. Não foram observadas diferenças significativas na frequência de TTND entre os 2 grupos (inicial 19% e tardia 23%). Tabela 1.
Tabela 1: Características clínicas e resultado diagnóstico do teste de inclinação com “primeiro episódio de síncope” <30 (“precoce”) e ≥60 anos (“tardio”).
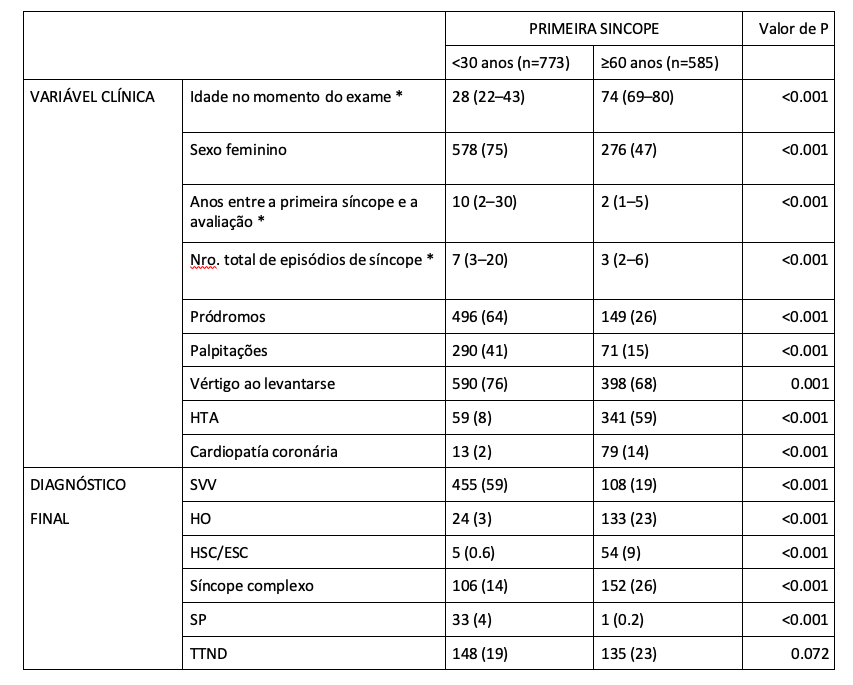
Os resultados são expressos em número (porcentagem), exceto * que são expressos em mediana (interquartis). HT: pressão alta. VSV: síncope vasovagal. HO: hipotensão ortostática. CAH/ESC: hipersensibilidade/doença do seio carotídeo. PP: síncope psicogênica. TTND: teste tilt não diagnóstico
No subgrupo de 836 pacientes que foram avaliados para síncope após os 60 anos (Tabela 2), apenas 12% relataram um episódio “precoce”. A maioria (70%) apresentou seu primeiro episódio “atrasado”. A VVS foi significativamente mais frequente naqueles com um primeiro episódio “precoce” (39% vs 19%), enquanto a HO foi significativamente mais frequente naqueles com um início “tardio” (23% vs 7%). Os pródromos foram significativamente menos frequentes naqueles que apresentaram o primeiro episódio “tardio” (26% vs 52%). Um primeiro episódio “tardio” foi um preditor de HO e HAC/ESC (+31% e +26%, respectivamente, para cada diferença de 10 anos). Ao contrário, um primeiro episódio “precoce” foi a ocorrência de pródromos, VLS e síncope complexa (+23%, +22% e +9% respectivamente, para cada diferença de 10 anos). Tabela 3.
Tabela 2: Características clínicas e resultado diagnóstico do teste tilt em pacientes com idade ≥60 anos no momento da avaliação.
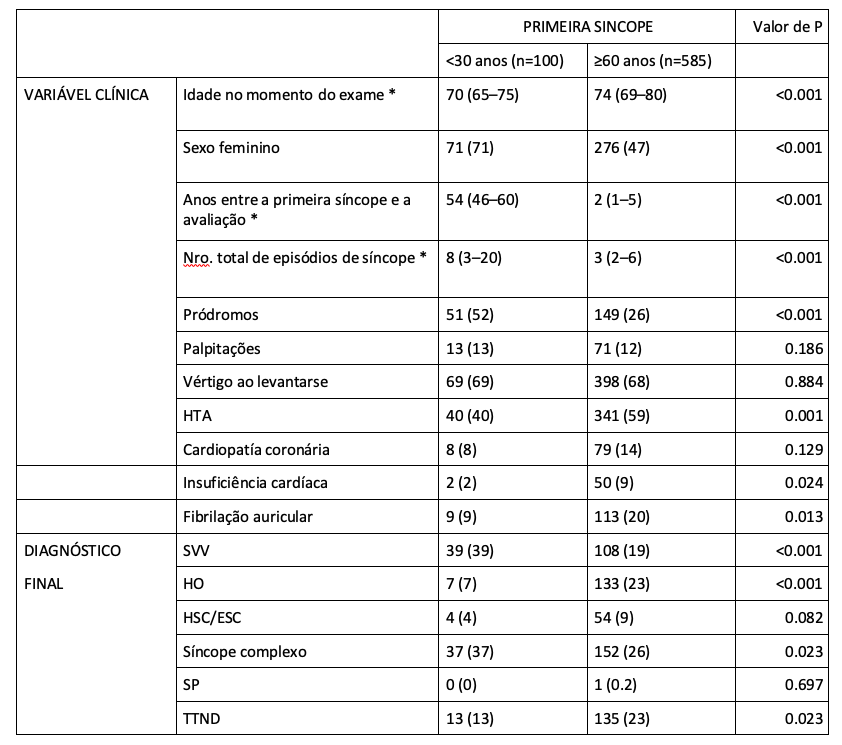
Os resultados são expressos em número (porcentagem), exceto * que são expressos em mediana (interquartis). HTA: pressão alta. VSV: síncope vasovagal. HO: hipotensão ortostática. HSC/ESC: hipersensibilidade/doença do seio carotídeo. PP: síncope psicogênica. TTND: teste tilt não diagnóstico
Tabela 3: Associação entre o “diagnóstico final” de síncope segundo a “idade do primeiro episódio”: “precoce” (<30) vs “tardio” (≥60 anos)
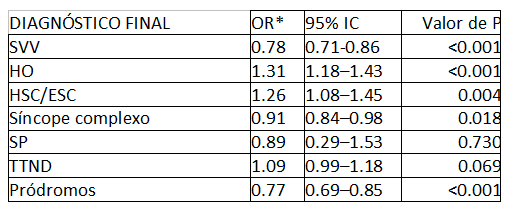
* OR: cocientes de probabilidades apresentados por incrementos de 10 anos na “idade do primeiro episódio” de síncope
Embora o grande número de pacientes incluídos seja destacado como pontos fortes deste estudo, os autores mencionam como potenciais limitações ser um estudo de centro único, o potencial viés de incluir uma população selecionada encaminhada a uma unidade de síncope para realizar o teste tilt e o possível erro na determinação de uma variável clínica, como a analisada neste estudo, que exige que a memória dos pacientes recorde a data de um evento, que por vezes ocorreu muitos anos antes.
Em conclusão, destacam como descobrimento relevante o valor diagnóstico da “idade” do “primeiro episódio” de síncope devido à sua associação com as características clínicas e o “diagnóstico final”:
• Mostra um padrão de idade “bimodal”
• Nos maiores de 60 anos, a maioria terá seu primeiro episódio “tardio” (≥60 anos) e estes terão com maior frequência HO e ESC em comparação com aqueles que tiveram síncope “precoce”. Ao contrário, quando o primeiro episódio ocorreu “precoce” (<30 anos), a ocorrência de pródromos, SVV e síncope complexa foram mais frequentes.
Por fim, vale destacar que, apesar de avaliados em uma unidade de síncope de um hospital terciário, uma proporção significativa de pacientes (aproximadamente 20%) persistiu com o diagnóstico de “síncope inexplicada” (TTND) e a necessidade de novas avaliações ou diagnósticos reavaliação.
Autor:

Roberto Keegan, MD
Co-presidente/Representante da LAHRS do Subcomitê de Certificação de Eletrofisiologia da European Heart Rhythm Association (EHRA) 2020-2022
Ex-presidente da Latin American Heart Rhythm Society (LAHRS) 2017-2018
Diretor de Eletrofisiologia – Hospital Privado del Sur e Hospital Español – Bahía Blanca Argentina
Referências bibliográficas
1. Brignole M, Moya A, de Lange FJ, et al. 2018 ESC Guidelines for the diagnosis and management of syncope. Eur Heart J. 2018. http://dx.doi.org/10.1093/eurheartj/ehy037.
2. Colman N, Nahm K, Ganzeboom KS, et al. Epidemiology of reflex syncope. Clin Auton Res. 2004;14 Suppl 1:9-17. http://dx.doi.org/10.1007/s10286-004-1003-3.
3. Duncan GW, Tan MP, Newton JL, et al. Vasovagal syncope in the older person: differences in presentation between older and younger patients. Age Ageing. 2010;39(4):465-70. http://dx.doi.org/10.1093/ageing/afq039.
4. Cooke J, Carew S, Costelloe A, et al. The changing face of orthostatic and neurocardiogenic syncope with age. QJM. 2011;104(8):689-95. http://dx.doi.org/10.1093/qjmed/hcr032.
5. Ceccofiglio A, Mussi C, Rafanelli M, et al. Increasing Prevalence of Orthostatic Hypotension as a Cause of Syncope With Advancing Age and Multimorbidity. J Am Med Dir Assoc. 2019;20(5):586-8. http://dx.doi.org/10.1016/j.jamda.2019.01.149.
6. Parry SW, Kenny RA. Vasovagal syncope masquerading as unexplained falls in an elderly patient. The Canadian journal of cardiology. 2002;18(7):757-8.
7. Tan MP, Parry SW. Vasovagal syncope in the older patient. Journal of the American College of Cardiology. 2008;51(6):599-606. http://dx.doi.org/10.1016/j.jacc.2007.11.025.
8. Yasa E, Ricci F, Magnusson M, et al. Cardiovascular risk after hospitalisation for unexplained syncope and orthostatic hypotension. Heart. 2018;104(6):487-93. http://dx.doi.org/10.1136/heartjnl-2017-311857.
9. Torabi P, Rivasi G, Hamrefors V, et al. Early and late-onset syncope: insight into mechanisms. Eur Heart J. 2022. http://dx.doi.org/10.1093/eurheartj/ehac017.
10. Ganzeboom KS, Colman N, Reitsma JB, et al. Prevalence and triggers of syncope in medical students. Am J Cardiol. 2003;91(8):1006-8, A8. http://dx.doi.org/10.1016/s0002-9149(03)00127-9.
11. Sheldon RS, Sheldon AG, Connolly SJ, et al. Age of first faint in patients with vasovagal syncope. Journal of cardiovascular electrophysiology. 2006;17(1):49-54. http://dx.doi.org/10.1111/j.1540-8167.2005.00267.x.