Teniendo en cuenta que:
-
• La causa más común de síncope es la vasovagal (SVV), seguida por la hipotensión ortostática (HO) y las causas cardíacas, (1)
-
• La prueba de tilt test es el estudio empleado para el diagnóstico del SVV y la HO, y recomendado (clase IIa, nivel de evidencia B) en aquellos casos con sospecha de causa refleja, HO, síndrome de taquicardia postural ortostática o síncope psicógeno (SP) luego de que la “evaluación inicial” (interrogatorio, examen físico incluyendo test ortostático de la tensión arterial y ECG de 12 derivaciones) no haya identificado la causa del síncope (“síncope inexplicado”) (1)
-
• Estudios epidemiológicos han demostrado una distribución “bimodal” de este síntoma, con un pico entre los 15-20 años y otro luego de los 70, (2-4)
-
• La etiología del síncope difiere con la edad: la mayoría de los jóvenes tendrán SVV, mientras que la HO y causas cardíacas tienden a ser más prevalente en los adultos mayores, (2, 5)
-
• El diagnóstico suele representar un desafío en los adultos mayores debido a que los pródromos tienden a ser de corta duración o inexistentes y a la posible amnesia de un evento de pérdida de conocimiento que, en consecuencia, puede enmascarar su diagnóstico como si se tratara sólo de una “caída”, (3, 6, 7)
-
• El “síncope inexplicado” está asociado a un pronóstico adverso, con mortalidad aumentada y mayor morbilidad cardiovascular (8),
-
• Torabi P. y col. (9) plantean en este trabajo la necesidad de conocer las causas del «síncope inexplicado” en los diferentes grupos etarios y los factores asociados con un “diagnóstico final” a fin de establecer enfoques diagnósticos efectivos.
Debido a que la “edad de comienzo” del síncope ha sido investigada sólo en ciertas poblaciones (ej. adultos jóvenes o sólo con diagnóstico de SVV), (10, 11) proponen determinar si en un grupo grande de pacientes con “síncope inexplicado” existe un patrón etario bimodal del “primer episodio” y la influencia del comienzo “precoz“ (<30 años) vs “tardío” (≥60 años) de este síntoma sobre las características clínicas y el “diagnóstico final”.
Luego de haber descartado causas cardíacas de síncope y causas no traumáticas de pérdida de conocimiento (ej. epilepsia), 1972 pacientes con “síncope inexplicado” fueron evaluados entre 2008 y 2018 en una unidad de síncope de un hospital terciario. Los “diagnósticos finales”, luego de la prueba de tilt test, fueron: SVV, HO, hipersensibilidad/enfermedad del seno carotídeo (HSC/ESC), síncope complejo (2 o más diagnósticos), tilt test no diagnóstico (TTND) y SP. A los pacientes con TTND se le recomendó nuevamente evaluación para descartar causas cardíacas y no cardíacas de síncope y epilepsia. Finalmente, 1928 pacientes con dato disponible sobre la “edad del primer episodio” fueron incluidos en el análisis, comparando características clínicas y “diagnóstico final» en 3 grupos de acuerdo a la edad de inicio: “precoz” (<30 años), 30-59 años y “tardío” (≥60 años).
El primer hallazgo de este estudio fue que la “edad” del “primer episodio de síncope” muestra también una distribución “bimodal” en esta población de pacientes, con un primer pico a los 15 años y el segundo, menos pronunciado, a los 70. La “edad de evaluación” tuvo su pico más alto a los 75 años, seguido de uno menor a los 20.
Las características clínicas y el “diagnóstico final” fueron diferentes según la “edad del primer episodio” (precoz vs tardío). Se observó una frecuencia significativamente mayor de pródromos (64% vs 26%), palpitaciones (41% vs 15%), SVV (59% vs 19%) y SP (4% vs 0.2%) en aquellos con un primer episodio “precoz”, en comparación con aquellos que lo presentaron de manera “tardía”. Por el contrario, la HO (23% vs 3%), HSC/ESC (9% vs 0.6%) y síncope complejo (26% vs 14%) fueron significativamente más frecuentes en aquellos con un primer episodio “tardío”, en comparación con aquellos que lo tuvieron de manera “precoz”. No se observaron diferencias significativas en la frecuencia de TTND entre los 2 grupos (precoz 19% y tardío 23%). Tabla 1.
Tabla 1: características clínicas y resultado diagnóstico de la prueba de tilt test con “primer episodio de síncope” <30 (“precoz”) y ≥60 años (“tardío”)
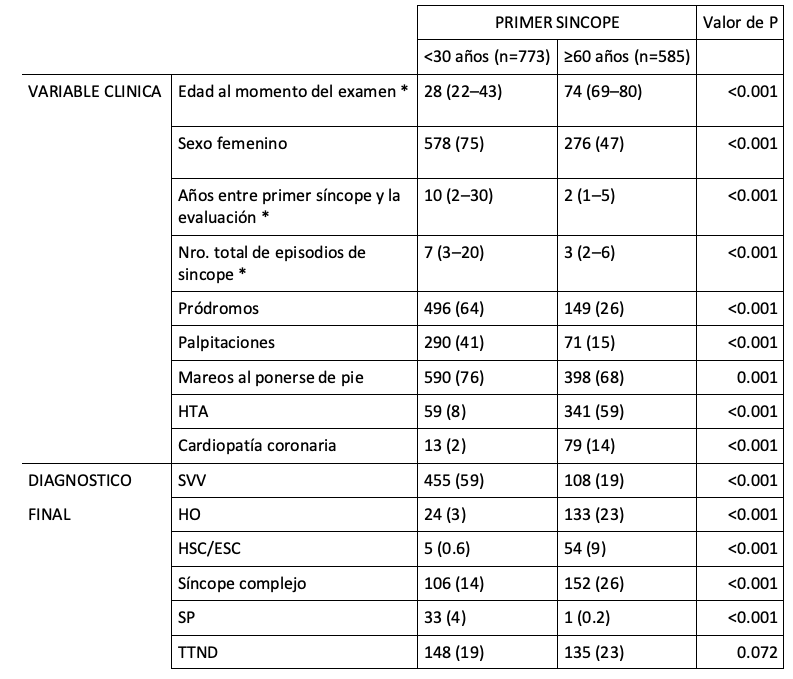
Los resultados son expresados en número (porcentaje), excepto * que son expresados en mediana (intercuartilos). HTA: hipertensión arterial. SVV: síncope vasovagal. HO: hipotensión ortostática. HSC/ESC: hipersensibilidad/enfermedad del seno carotídeo. PP: síncope psicógeno. TTND: tilt test no diagnóstico
En el subgrupo de 836 pacientes que fueron evaluados por síncope luego de los 60 años (tabla 2), sólo el 12% refirió un episodio “precoz”. La mayoría (70%) presentaron su primer episodio de manera “tardía”. El SVV fue significativamente más frecuente en aquellos con un primer episodio “precoz” (39% vs 19%), mientras que la HO fue signficativamente más frecuente en aquellos con comienzo “tardío” (23% vs 7%). Los pródromos fueron significativamente menos frecuentes en los que presentaron su primer episodio de manera “tardía” (26% vs 52%). Un primer episodio “tardío” fue predictor de HO e HSC/ESC (+31% y +26% respectivamente, por cada 10 años de diferencia). Por el contrario, un primer episodio “precoz” lo fue de la ocurrencia de pródromos, SVV y síncope complejo (+23%, +22% y +9% respectivamente, por cada 10 años de diferencia). Tabla 3.
Tabla 2: características clínicas y resultado diagnósticode la prueba de tilt test en pacientes con edad ≥60 años al momento de la evaluación
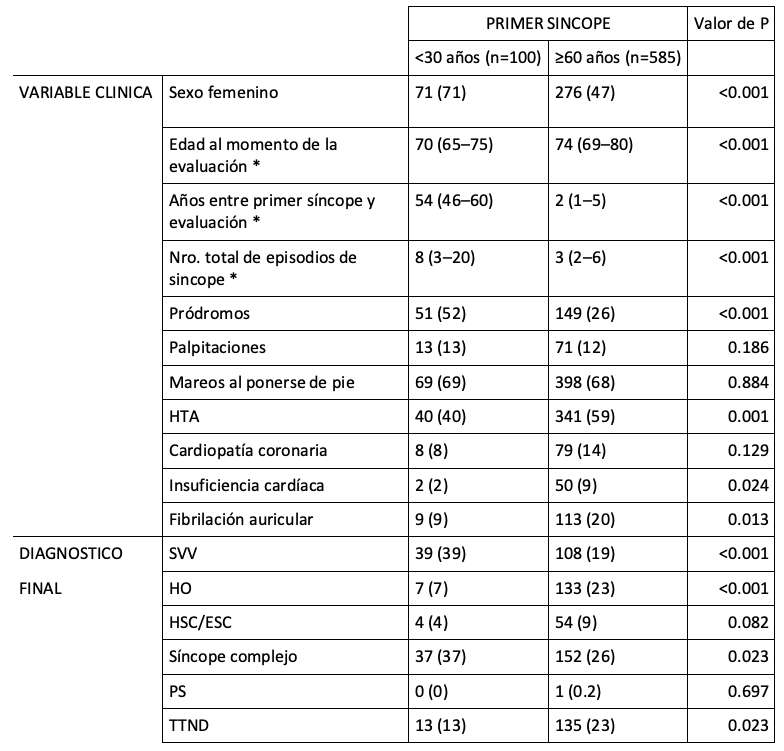
Los resultados son expresados en número (porcentaje), excepto * que son expresados en mediana (intercuartilos). HTA: hipertensión arterial. SVV: síncope vasovagal. HO: hipotensión ortostática. HSC/ESC: hipersensibilidad/enfermedad del seno carotídeo. PP: síncope psicógeno. TTND: tilt test no diagnóstico
Tabla 3: asociación entre el “diagnóstico final” de síncope de acuerdo a la “edad del primer episodio”: “precoz” (<30) vs “tardío” (≥60 años)
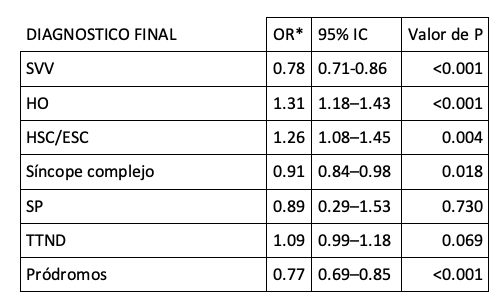
* OR: cocientes de probabilidad presentados por incrementos de 10 años en la “edad del primer episodio” de síncope
Aunque destacan como fortalezas de este estudio el gran número de pacientes incluidos, los autores mencionan como potenciales limitaciones el ser un estudio unicéntrico, el sesgo potencial de incluir una población seleccionada referida a una unidad de síncope para realizar prueba de tilt test, y el posible error en la determinación de una variable clínica, como la analizada en este estudio, que requiere de la memoria de los pacientes para recordar la fecha de un evento, en ocasiones ocurrido muchos años antes.
En conclusión, destacan como hallazgo relevante el valor diagnóstico de la “edad” del “primer episodio” de síncope por su asociación con las características clínicas y el “diagnóstico final”:
-
Muestra un patrón etario “bimodal”
-
En los mayores de 60 años, la mayoría tendrán su primer episodio “tardío” (≥60 años) y estos tendrán más frecuentemente HO y ESC en comparación con los que tuvieron sincope “precoz”. Por el contrario, cuando el primer episodio ocurrió “precozmente” (<30 años), la ocurrencia de pródromos, el SVV y el síncope complejo fueron más frecuentes.
Finalmente, merece destacarse que, aún siendo evaluados en una unidad de síncope de un hospital terciario, una proporción importante de pacientes (aproximadamente 20%) persistieron con diagnóstico de “sincope inexplicado” (TTND) y necesidad de ulteriores evaluaciones o reevaluación diagnóstica.
Autor:

Roberto Keegan, MD
Co-Presidente/Representante LAHRS del Sub-Comité de Certificación en Electrofisiologia de la Asociación Europea del Ritmo Cardíaco (EHRA) 2020-2022
Ex-Presidente de la Sociedad Latinoamericana del Ritmo Cardíaco (LAHRS) 2017-2018
Director de Electrofisiología – Hospital Privado del Sur y Hospital Español – Bahía Blanca – Argentina
Referencias bibliográficas
1. Brignole M, Moya A, de Lange FJ, et al. 2018 ESC Guidelines for the diagnosis and management of syncope. Eur Heart J. 2018. http://dx.doi.org/10.1093/eurheartj/ehy037.
2. Colman N, Nahm K, Ganzeboom KS, et al. Epidemiology of reflex syncope. Clin Auton Res. 2004;14 Suppl 1:9-17. http://dx.doi.org/10.1007/s10286-004-1003-3.
3. Duncan GW, Tan MP, Newton JL, et al. Vasovagal syncope in the older person: differences in presentation between older and younger patients. Age Ageing. 2010;39(4):465-70. http://dx.doi.org/10.1093/ageing/afq039.
4. Cooke J, Carew S, Costelloe A, et al. The changing face of orthostatic and neurocardiogenic syncope with age. QJM. 2011;104(8):689-95. http://dx.doi.org/10.1093/qjmed/hcr032.
5. Ceccofiglio A, Mussi C, Rafanelli M, et al. Increasing Prevalence of Orthostatic Hypotension as a Cause of Syncope With Advancing Age and Multimorbidity. J Am Med Dir Assoc. 2019;20(5):586-8. http://dx.doi.org/10.1016/j.jamda.2019.01.149.
6. Parry SW, Kenny RA. Vasovagal syncope masquerading as unexplained falls in an elderly patient. The Canadian journal of cardiology. 2002;18(7):757-8.
7. Tan MP, Parry SW. Vasovagal syncope in the older patient. Journal of the American College of Cardiology. 2008;51(6):599-606. http://dx.doi.org/10.1016/j.jacc.2007.11.025.
8. Yasa E, Ricci F, Magnusson M, et al. Cardiovascular risk after hospitalisation for unexplained syncope and orthostatic hypotension. Heart. 2018;104(6):487-93. http://dx.doi.org/10.1136/heartjnl-2017-311857.
9. Torabi P, Rivasi G, Hamrefors V, et al. Early and late-onset syncope: insight into mechanisms. Eur Heart J. 2022. http://dx.doi.org/10.1093/eurheartj/ehac017.
10. Ganzeboom KS, Colman N, Reitsma JB, et al. Prevalence and triggers of syncope in medical students. Am J Cardiol. 2003;91(8):1006-8, A8. http://dx.doi.org/10.1016/s0002-9149(03)00127-9.
11. Sheldon RS, Sheldon AG, Connolly SJ, et al. Age of first faint in patients with vasovagal syncope. Journal of cardiovascular electrophysiology. 2006;17(1):49-54. http://dx.doi.org/10.1111/j.1540-8167.2005.00267.x.